
整形外科
ご挨拶
厚生中央病院整形外科は、地域に密着した一般病院という立場を生かし、皆様にとって身近な整形外科であることを心掛けています。
またチームで診療することで専門性と一般性を両立させ、「人を診る」との観点を忘れずに診療を行っています。
とくに「骨折治療」「人工関節」「脊椎手術」「手外科」「膝の外科」「骨粗鬆症」などが当科の得意とする分野で、整形外科疾患全般的に診察が可能となっております。
整形外科の病棟は約60~70床を有しております。整形外科医師をはじめ、看護スタッフ、リハビリテーションスタッフ、薬剤師スタッフ、栄養科スタッフなどがチームとして診療を行っています。
リハビリテーションスタッフも充実して、入院・手術から外来治療まで一貫したリハビリテーションを行っています。
骨粗鬆症による脆弱性骨折、とくに大腿骨近位部骨折や脊椎圧迫骨折は当科で多くの方の治療をおこなっていますが、身体機能の回復には時間が必要です。
当院では「地域包括ケア病棟」を設けており、初期の病態が落ち着いた後も地域包括ケア病棟に移っていただくことで、リハビリテーションを行いながら退院後の準備をすることができます。
2020年春より東邦大学大橋病院整形外科、2024年春より東京医科大学病院整形外科と連携しています。
地域に密着した一般病院でありながら、大学病院同等の医療を受け、難しい疾患などにも対応可能となっています。
診療内容
- 変形性股関節症や変形性膝関節症などの慢性疾患に対して、人工関節(股関節、膝関節)手術を行っています。 2013年秋からは人工関節センターを設立し、多くの人工関節手術をおこなっております。
また、外来診療ではPFC-FD療法も導入しております。 詳細は「人工関節センター」の項目をご参照ください。
人工関節センターはこちら - 骨粗鬆症による脊椎圧迫骨折は、当院の入院患者数で最も多い疾患です。
当院では安静にすることを中心にした「積極的安静療法」を行ってきました。
入院期間は少し延長となりますが、リハビリテーションを早期から行うことで、多くの方は骨折以前の生活に戻っています。
また、状況にあわせて手術(BKP:経皮的後弯矯正術 など)を行うことがあります。
「積極的保存療法」と「手術による治療」を適宜選択することで適切な治療を行えるように心がけています。
さらに骨粗鬆症治療を徹底してさらなる骨折を予防する努力をしています。
詳細は「骨粗鬆症」の項目をご参照ください。
骨粗鬆症はこちら - 転倒などによる骨折で多い大腿骨近位部骨折は、基本的には手術が必要な疾患です。
なるべく早期に手術を行い、早期にリハビリテーションを開始することで寝たきりの状態を防ぎ、生命予後も改善するといわれています。
当院では地域医療の特性を生かし、早期入院、早期手術、早期リハビリテーションを心掛けております。
また、ご高齢の方に多い骨折ですので、既往症のコントロールが大切となってきますが、当院は総合病院であり、様々な既往症にも対応可能となっております。
入院中に、あわせて骨粗鬆症治療を徹底して、さらなる骨折を積極的に予防する努力をしています。 - 脊椎疾患は脊椎を専門とする医師を中心に治療を行っています。主に、椎間板ヘルニア、脊椎管狭窄症、すべり症などを診療しています。
必要に応じて脊椎の手術も行っています。 詳細は「脊椎手術」の項目をご参照ください。
脊椎手術はこちら - 手外科は手の障害の診療をしています。
手の障害は頻度が高くよく見る病態です。
年齢による変化、使い過ぎなど原因はさまざまであり、原因不明なこともありますので、完治できない障害も残念ながら数多くあります。
そのなかで、なるべく障害を取り除き、生活のなかで手を使用しやすくするのが目標となってきます。
母指CM関節症やばね指、腱炎などの過使用症候群(over-used syndrome)は、装具などを用いて障害部位の安静を中心とした支持的な治療法を行い、最終手段として手術行い、成績は安定しています。
その他、手の外傷など、さまざまな疾患を診療しており、2009年より日本手外科学会認定施設となっております。 - 当院では、地域に密着した医療を行っています。
一般的な外傷(骨折や捻挫)や腰痛などの治療も行っており、手術に限らず保存的な治療も行うことができる病院です。
検査装置
- X線診断装置
- CT診断装置
- 超音波診断装置
- 全身骨塩測定器
- MRI(1.5テスラ)
- RIシンチグラフィー

主な疾患
整形外科は運動器官を診療する専門科です。
運動器官は、内臓を除くほとんどの器官が含まれます。骨、筋肉、靭帯、腱、関節、軟骨、末梢神経などが対象となります。運動器官の症状もさまざまですが、痛み、腫脹、変形、しびれ感、麻痺などを診療する科です。
-
外傷:骨折、捻挫、など
-
関節症:変形性膝関節症、変形性股関節症、など
-
脊椎疾患:腰部脊柱管狭窄症、頚椎症性神経根症、腰痛症、など
-
スポーツ障害やスポーツ外傷、
-
手や上肢の障害:腱炎(ばね指(狭窄性腱炎)、デユケルバン症候群)、末梢神経障害(肘部管症候群、手根管症候群)、手指関節症(母指CM関節症、ヘバーデン結節、ブシャール結節)など
-
骨粗鬆症
-
骨粗鬆症による脆弱性骨折(脊椎圧迫骨折、大腿骨近位部骨折、橈骨遠位端骨折など)
-
関節リウマチ、結晶性関節症、など
中山 隆之(なかやま たかゆき)
佐々木 伸(ささき しん)
役職
部長、リハビリテーション科部長
診療科
認定資格
日本整形外科学会専門医 日本整形外科学会スポーツ認定医 日本整形外科学会運動器リハビリテーション認定医 日本リウマチ学会専門医 日本手外科学会専門医 日本骨粗雑症学会認定医 身体障害者手帳指定医(肢体不自由) 順天堂大学整形外科非常勤講師
専門分野
手外科 リウマチ 骨粗鬆症 外傷
相馬 真(そうま まこと)
川原 佳祐(かわはら けいすけ)
役職
医長
診療科
認定資格
日本整形外科学会専門医 日本医師会認定健康スポーツ医 日本整形外科学会認定リハビリテーション医 日本整形外科学会スポーツ認定医 日本整形外科学会リウマチ認定医 日本リハビリテーション医学会認定医
専門分野
膝関節外科 スポーツ整形外科
川村 大悟(かわむら だいご)
稲森 広治(いなもり こうじ)
奈良 百恵(なら ももえ)
亀井 理彰(かめい まさあき)
| 月 | 火 | 水 | 木 | 金 | 土 | |
| 午前 | 亀井 理彰 【初診】 (整形一般) 相馬 真 (脊椎) 佐々木 伸 (手・リウマチ) |
稲森 広治 【初診】 (整形一般) 中山 隆之 (腫瘍) |
中山 隆之 【初診】 (腫瘍) 川原 佳祐 (膝・スポーツ) 佐々木 伸 (手・リウマチ) |
奈良 百恵 【初診】 (整形一般) 相馬 真 (脊椎) |
川村 大悟 【初診】 (股関節) 奈良 百恵 (整形一般) |
1/10: 川村 大悟
亀井 理彰 佐々木 伸
奈良 百恵 川原 佳祐
奈良 百恵 川原 佳祐 |
| 午後 | 中山 隆之 (腫瘍) ※要予約 川村 大悟 (股関節) ※要予約 |
亀井 理彰 (整形一般) ※要予約 川原 佳祐 (膝・スポーツ) ※要予約 |
川村 大悟 (股関節) ※要予約 |
稲森 広治 (整形一般) ※要予約 |
川原 佳祐 (膝・スポーツ) ※要予約 相馬 真 (脊椎) ※要予約 |
初診外来(午後)受付時間:13:30~15:00
休診・代診情報
-
火曜日
稲森広治医師 休診(代診あり)
-
火曜日
亀井理彰医師 休診
手術件数
|
全手術 件数 |
関節 |
脊椎 |
スポーツ |
外傷 |
腫瘍 |
その他 |
|
|---|---|---|---|---|---|---|---|
|
2019 年度(※) |
793 |
203 |
92 |
21 |
195 |
282 |
|
|
2020 年度 |
726 |
158 |
39 |
15 |
236 |
278 |
|
|
2021 年度 |
705 |
126 |
41 |
32 |
213 |
293 |
|
|
2022 年度 |
814 |
161 |
63 |
13 |
247 |
330 |
|
|
2023 年度 |
679 |
100 |
58 |
13 |
195 |
313 |
|
|
2024 年度 |
794 |
91 |
75 |
10 |
269 |
51 |
298 |
(※2019年度は2019年5月-2020年3月までの統計)
関節:変形性股関節症、変形性膝関節症 等
脊椎:腰部脊柱管狭窄症、頚椎症性脊髄症、腰椎圧迫骨折 等
スポーツ:前十字靭帯断裂、半月板損傷 等
外傷:上腕骨、橈骨、大腿骨、脛骨、腓骨、手指足趾などの骨折
その他:腱断裂、ばね指、手根管症候群、肘部管症候群 等 (抜釘含む)

整形外科 人工関節センター
人工関節センター
担当医:川原 佳祐(膝関節)、川村 大悟(股関節)
当センターでは患者さんの高いQOL (Quality of Life)を求め、股関節・膝関節疾患の人工関節手術を中心に診療しております。
人工関節手術を開始してから30年以上の経験があり、経験に培った技術で、最近では年間約150-200件を手術しています。
人工関節を長期間使用すると、人工関節部品がゆるみを生じることなどの「人工関節障害」が生じることがまれにありますので、定期的な診察は大切です。
そこで将来的に専門的かつ継続的に経過を診ることを目的に、2013年10月に人工関節センターを設立しました。
センター化することで、①人工関節を得意とする医師が専門的に、かつ継続的に診察できること、②看護スタッフ、リハビリテーションスタッフも人工関節手術前後の看護に慣れていること、③住み慣れた地域で、希望にそったタイミングでの入院手術、などの利点があります。
当院での人工関節の基本方針
変形性股関節症や大腿骨頭壊死などの慢性疾患に対して行う「人工股関節全置換術(THA)」では症例により以下のように様々なアプローチ方法で行っております。
- 後側方アプローチ(PLA:Posterior Lateral Approach)
- 前外側アプローチ (ALS:AnteroLateral-Supine apprroach)
- 前側方アプローチ(OCM:Orthopadische Chirurgie Munchen)
セメントレス手術を行っており、術後早期より離床、歩行開始のリハビリテーションが開始されます。
約3-4週間での退院目標に歩行リハビリを施行しております。
変形性膝関節症や大腿骨顆部壊死などの慢性疾患に行う「人工膝関節全置換術(TKA)」では症例により以下のような様々な手法を取り入れております。
- ナビゲーションシステムの導入
- セメント手術(大腿骨、脛骨ともにセメント使用)
- セメントレス手術(大腿骨、脛骨ともにセメント不使用)
- ハイブリット手術(大腿骨はセメント不使用、脛骨はセメント使用)

手術後は約3-4週間程度での退院目標に歩行および可動域リハビリを施行しております。
股関節、膝関節ともに、手術後に十分な時間をかけて歩行訓練を行っているため、入院期間が全国平均よりも若干長くなっています。
退院を急がないのが当院の良い点と考えています。
また外来通院リハビリテーションをすることで、希望により早期退院も可能です。
| 人工膝関節 置換術 |
人工股関節 置換術 |
人工関節 再置換術 (膝・股関節) |
人工骨頭 挿入術 |
合 計 | |
|---|---|---|---|---|---|
| 2019年度 (※) |
98 | 72 | 8 | 25 | 203 |
| 2020年度 | 78 | 53 | 4 | 23 | 158 |
| 2021年度 | 47 | 40 | 8 | 31 | 126 |
| 2022年度 | 41 | 72 | 9 | 39 | 161 |
| 2023年度 | 40 | 29 | 5 | 26 | 100 |
人工関節手術をうけていらっしゃる方の注意事項
- 調子がよくても、定期検診は必要です。(6-12ヶ月に1回は最低必要です)
- 他病院、診療科などを受診するときには必ず医師に伝えましょう。
- 調子が変だと思ったら、受診しましょう。
外来診療でのPFC-FD療法
PRP療法(多血小板血漿療法:Platelet Rich Plasma)は患者さん自身の血液から抽出した多血小板血漿を注射する治療法です。
近年話題の幹細胞は、体内の細胞であればどんな細胞になれる能力を生かした再生医療ですが、PRP療法は血小板に含まれる成長因子(人体の組織の修復を促したり、細胞分裂を活性化したりするタンパク質)の特性を生かした治療法であり、多血小板血漿(PRP)は血小板を濃縮して活性化したものです。
当院が行っているPFC‐FD療法(Platelet-Derived Factor Concentrate Freeze Dry)とは、PRPから成長因子を取り出して凍結乾燥(フリーズドライ)したもので、より濃縮した成長因子を使用できる治療法です。
当科ではおもに、変形性膝関節症や関節炎、腱炎などに行っております。
保険適応外のため、費用は病院により様々ですが、当科では16-20万円程度となっております。
ご希望の方、興味がある方は当院整形外科外来で気軽にご質問ください。
整形外科 骨粗鬆症
高齢化に伴い骨の健康が話題になっています。
骨粗鬆症は、骨折するまで症状はありませんので、気が付かないうちに進行します。
血圧や血糖値、脂質などと同様に、骨粗鬆症のチェックをすることをお勧めします。
世界的に女性は50~55歳、男性は65歳に一度測定することが勧められています。
当院では世界標準の全身型骨密度測定器を使用しています。
測定器の上に寝て15分で痛みなく検査できます。
骨粗鬆症サポートチーム
骨粗鬆症では骨折は連鎖して次々と骨折しやすくなることが知られていますので、骨折したら骨粗鬆症治療を開始して次の骨折を少なくしようという試みが世界的に行われています。
しかしながら日本では骨折治療を受けた方の中で骨粗鬆症治療をしている方の割合は2割くらいといわれており、8割の方の70%はまた別の骨折をして、だんだんと健康度合が低下して、寝たきりに近づくことが知られています。
そこで当院では骨折で治療をした方の、次なる骨折を未然に防ぐことを目的(二次骨折予防)に、2016年に骨粗鬆症サポートチームを結成しました。
骨粗鬆症治療の薬剤を開始して継続することをお勧めすることが主なる目的です。
地域のクリニックで継続することをお勧めしています。
整形外科 脊椎手術
高齢化に伴い骨の健康が話題になっています。骨粗鬆症は、骨折するまで症状はありませんので、気が付かないうちに進行します。 血圧や血糖値、脂質などと同様に、骨粗鬆症のチェックをすることをお勧めします。世界的に女性は50~55歳、男性は65歳に一度測定することが勧められています。当院では世界標準の全身型骨密度測定器を使用しています。測定器の上に寝て15分で痛みなく検査できます
腰部脊柱管狭窄症(ようぶ せきちゅうかん きょうさくしょう)
1)病態
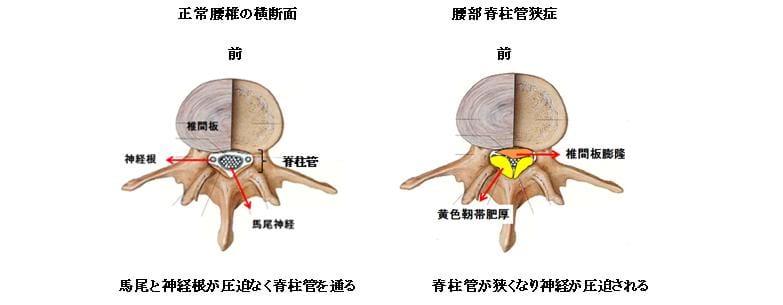
加齢に伴い椎間板の水分が失われると、椎間板は徐々につぶれて周囲にはみ出すようになります。 神経の通り道(脊柱管)にもはみ出してくると脊柱管は狭くなり、また脊柱管の後面を構成している黄色靭帯も徐々に厚くなるために脊柱管はさらに狭くなります。 やがて神経が圧迫されるようになると下肢の痛み・しびれや神経が原因の腰痛などが出現し、さらに進むと休み休みでないと歩けない、いわゆる間欠性跛行(かんけつせいはこう)が出現します。前かがみなると脊柱管が少し広がるため、手押し車を押して前かがみで歩くと休まずに歩ける人もいます。近年人口の高齢化に伴いこの疾患は増加していますが、最近では旅行やスポーツを楽しみたいという理由で早めに手術を選択される方が増えています。
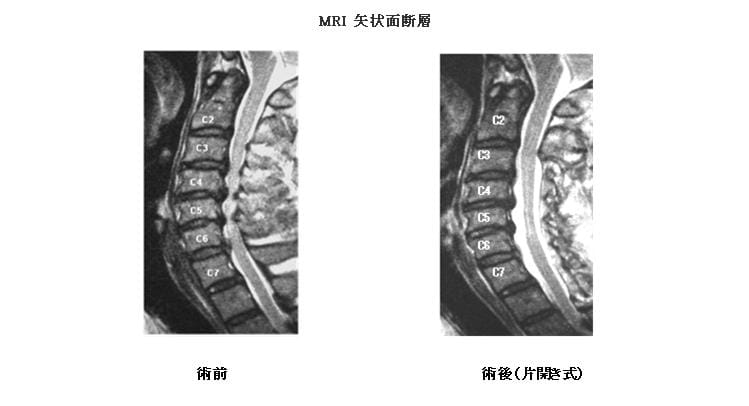
2)MRI(矢状面断層:体を縦に切って断面を横から見た画像)
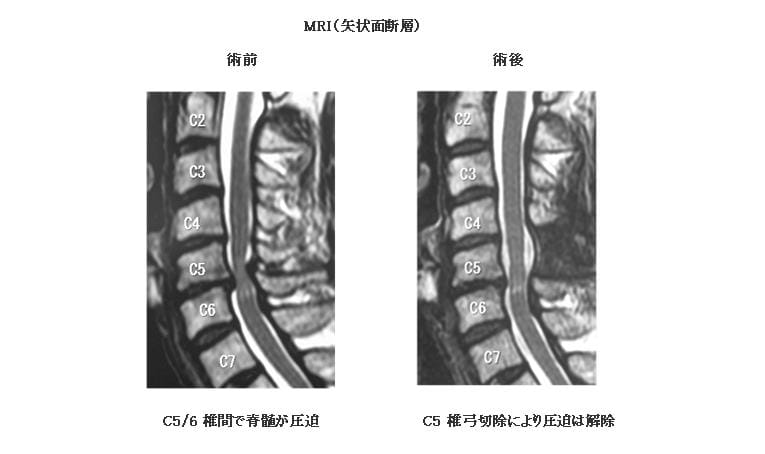
3)手術療
(1)椎弓切除術
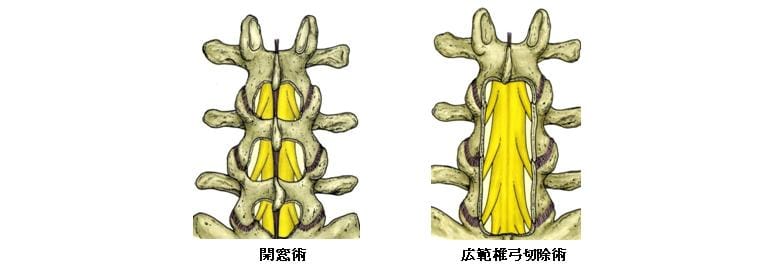
通常は部分椎弓切除術(開窓術)が広く行われます。これは神経が圧迫されているところだけ椎弓の一部と黄色靭帯を切除して神経の圧迫を取り除く手術です。麻酔は全身麻酔で通常は1~2時間ほどで終わりますが、再手術の場合は神経周囲の癒着などためさらに時間がかかります。狭窄が高度な時や再手術の場合などは椎弓全体を切除する広範囲椎弓切除術が行われることがあります。
(2)脊椎固定術
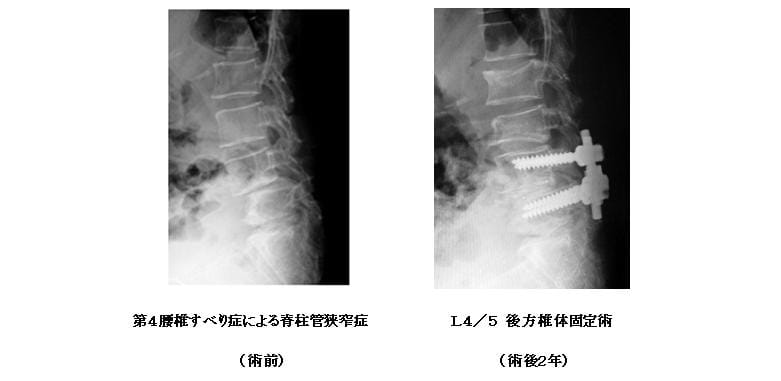
脊椎すべり症や脊椎が不安定な場合などは脊椎固定術が行われます。固定方法として一般に後方椎体固定術(図)または後側方固定術が行われていますが、これ以外にもより侵襲の少ない様々な方法が工夫されています。当院ではすべりを戻す必要がある時は後方椎体固定術を、そのままの位置で固定する時は後側方固定術を行っています。多くの場合、金属固定(脊椎インスツルメンテーション)と骨移植術が併用されます。
3)後療法・費用
手術の翌日から座って食事ができ、2~3日で歩くことができます。椎弓切除術では術後に軟性コルセットを1カ月間、脊椎固定術の場合は硬性コルセットを3カ月間装着します。入院期間は2~3週程度です。治療費は保険の自己負担分(通常3割:20~30万円)を病院へ一旦支払いますが、高額療養費制度により、ご加入の健康保険に申請すると一定の額を超えた金額が戻ってきます。
腰椎椎間板ヘルニア(ようつい ついかんばん へるにあ)
1)病態
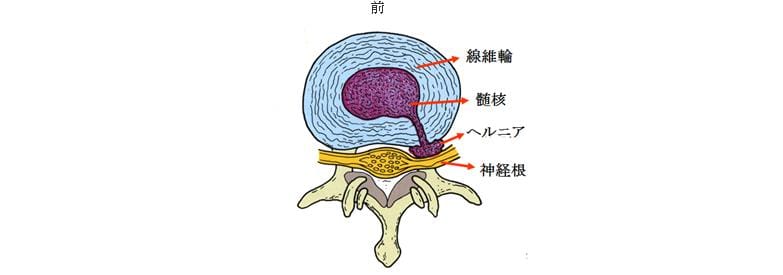
椎間板は椎体と椎体の間にありクッションの役目をする弾力性のある組織です。中央の柔らかい髄核と周りを囲む丈夫な線維輪の二重構造になっていますが、線維輪の亀裂から髄核が後ろに脱出して神経根を圧迫するようになったものが椎間板ヘルニアです。 腰痛と圧迫された神経根の支配領域の痛み、しびれ感が主な症状ですが、圧迫が強いと足首や足指の運動麻痺を来たすことがあります。
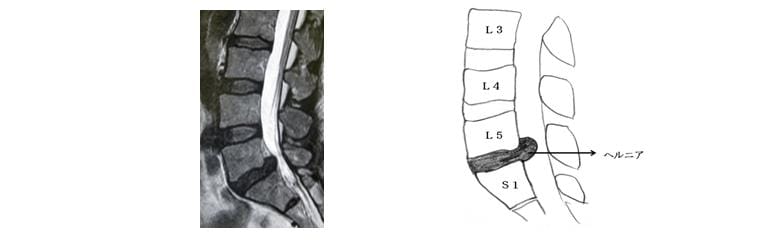
2)MRI(矢状面断層:体を縦に切って断面を横から見た画像)
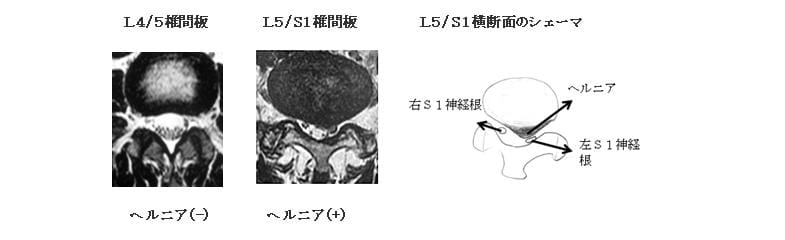
3)MRI(横断面像)
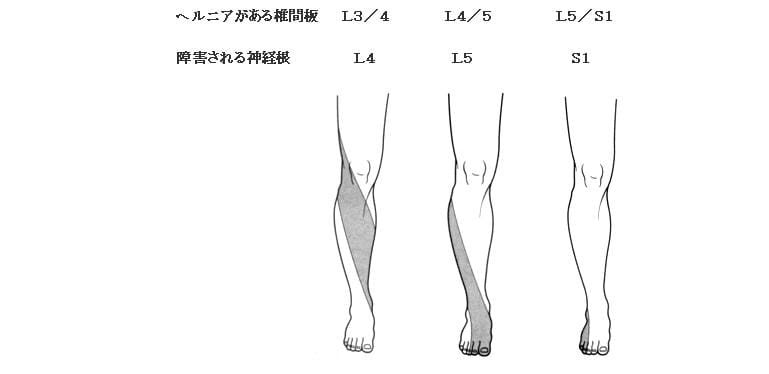
4)神経根知覚支配領域(しびれの場所:若干個人差があります)
5)手術法
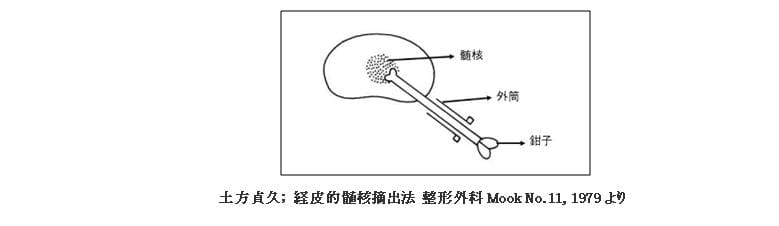
(1)経皮的髄核摘出術(Percutaneous Nucleotomy: PN)
腰の皮膚を1cmほど切開し、金属の管を椎間板の中央まで入れて髄核を摘出する方法です(図)。ヘルニアを摘出せず、椎間板の内圧を下げることで神経の圧迫の軽減を期待します。40歳以下の若い人が対象となりますが、再手術の方やヘルニアが脱出して移動したタイプには適応されません。局所麻酔で行うため、日帰りか数日の入院で済み、保険が適用されて決められた額の自己負担で受けられます。効果については70%の人に何らかの改善があると報告されています。
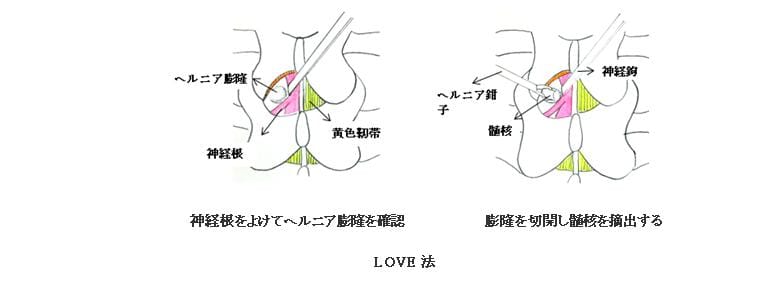
(2)Love法
腰部の皮膚を5cmほど縦に切開して椎間板ヘルニアを切除する方法です。ヘルニアを直接切除して神経の圧迫を取り除くので下肢痛の改善が良く、古くから椎間板ヘルニアの標準的な手術方法として広く行われています。全身麻酔で行われ、良好な視野を得るために骨の一部を削る場合もあります。術後2~3日で歩行を開始し10日から2週間ほどで退院になります。 最近では従来のLove法よりも小さな手術創や、神経を愛護的に扱うことを目指して顕微鏡視下椎間板ヘルニア切除術(Micro Love法)も行われるようになってきました。いずれも保険が適用され、一定額の自己負担で手術を受けることができます。
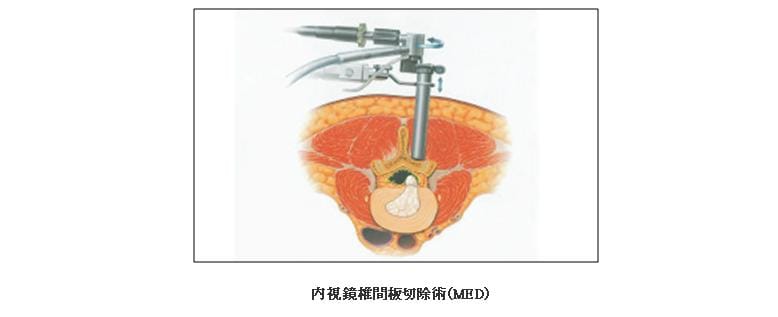
(3)内視鏡椎間板切除術(MicroEndoscopic Discectomy: MED)
直径16mmの内視鏡を通して椎間板ヘルニアを切除する方法です(図)。手術創が2cm程度と小さいことが特徴で、筋肉への侵襲や術後疼痛も少ないとされています。Love法と比較した多くの報告がありますが、下肢痛の改善はLove法と同程度に良好で、手術の翌日から歩行を開始し数日から1週間ほどで退院になります。 また、保険が適用されますのでLove法と同じ程度の費用で受けられます。このようにメリットの多い方法ですが、デメリットとして手技に習熟を要することが挙げられます。そのため、現在MEDの専門医のもとでトレーニングを受けることが勧められています。
頚椎症性脊髄症(けいついしょうせい せきずいしょう)
1)病態
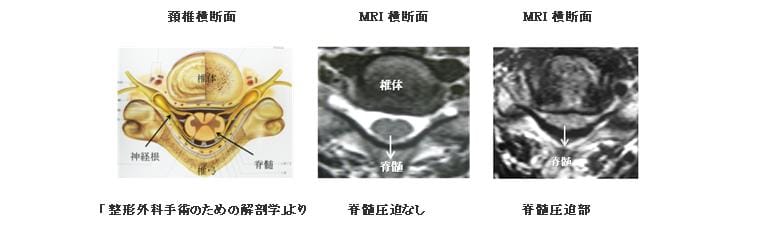
腰部脊柱管狭窄症と同じように、加齢により頚椎の椎間板や黄色靭帯が膨隆して脊髄を圧迫する疾患です。初めは手のしびれ程度ですが、脊髄の圧迫が進むと、箸やボタン掛けがぎこちなくなり、紐を結ぶ・字を書くなど指の細かい動作が不自由になってきます。また足の運びもぎこちなくなり、進行すると歩くのに支えが必要になります。この疾患は加齢とともに少しずつ進む傾向があり、手の巧緻性障害や歩行障害が長く持続する時や、症状が進行するときは手術が勧められます。また転倒したときに急に悪化し四肢の麻痺を来すことがあるので注意が必要です。
2)手術
(1)選択的椎弓切除術
脊髄が圧迫されている部分の椎弓だけ1ないし2個所を切除する方法で、棘突起とこれに付着する靭帯はできるだけ温存します。
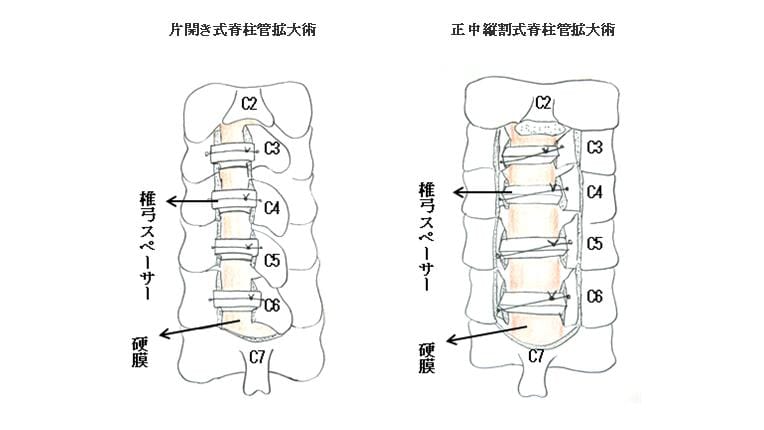
(2)椎弓形成術(脊柱管拡大術)
脊髄後方の椎弓に切れ目を入れ、ドアを開くように移動させて脊柱管を拡大させる方法です。拡大の方法には、片側に開く片開き式 と両側に開く正中縦割式がありますが、前者は慶応大学の平林教授により、後者は東京大学の黒川教授により考案された方法で、現在は世界でもこの方法が多くの国で行われています。当科では脊髄圧迫の状態によってどちらかを選択しています。

骨粗鬆症サポートチーム
担当医:相馬 真


腰椎椎間板注射療法(髄核)融解術(ヘルニコア)の治療経過
腰椎椎間板ヘルニアの治療経過は、ヘルニアのタイプによる適応を守ると良好です。経験では、図にあるように、後縦靭帯を穿破していないタイプのヘルニアで、若い人で髄核がまだ十分残存しているほど効果があります。
ただし、術後に酵素反応がある場合には、術前にないような腰痛が出現することもあります。術後2週間から1か月の間ですでにヘルニアがだんだんと縮小してきています。
Balloon Kyphoplasty(BKP)
経皮的後弯矯正術
脊椎圧迫骨折の治療法です。
背中に約5mm程度の切開を入れて、そこから潰れた椎体の中に風船を入れ、骨の中で膨らませ、愛護的に骨折を整復、骨の中に空洞をつくり、空洞内に骨セメントを充填する手術方法です。
適応は原発性骨粗鬆症による1椎体の急性期脊椎圧迫骨折で十分な保存加療によっても疼痛が改善されない患者、及び多発性骨髄腫又は転移性骨腫瘍による3椎体までの有痛性脊椎圧迫骨折で既存療法に奏効しない、又は奏効しないと考えられる患者となります。

| 頸 椎 | 腰 椎 | 胸 椎 | 合 計 | |
|---|---|---|---|---|
| 2019年度(※) | 10 | 77 | 5 | 92 |
| 2020年度 | 3 | 34 | 2 | 39 |
| 2021年度 | 7 | 31 | 3 | 41 |
| 2022年度 | 2 | 59 | 2 | 63 |
| 2023年度 | 7 | 45 | 6 | 58 |
(※2019年度は2019年5月-2020年3月までの統計)
整形外科 スポーツ関節鏡
担当医:川原 佳祐
スポーツを愛するすべての患者様や、関節鏡手術による早期の社会復帰を希望する方など、
一日でも早く・安心かつ安全に社会復帰ができるよう全力でサポートを行っています。
主に、関節鏡を中心とした下肢の治療を行ってます。
・前十字靭帯損傷
スポーツ外傷の中でも頻度が高く、特にサッカー、バスケットボール、バレーボール、柔道、スキーなどでよく起こります。主にジャンプの着地やターン・カッティング動作中に膝を内に捻ることで生じ、膝が抜けた感じがします。
当院では通常は自家膝屈筋腱(ハムストリング)を用いて再建いたします。患者様の体格やスポーツによっては自家骨付き膝蓋腱を用います。

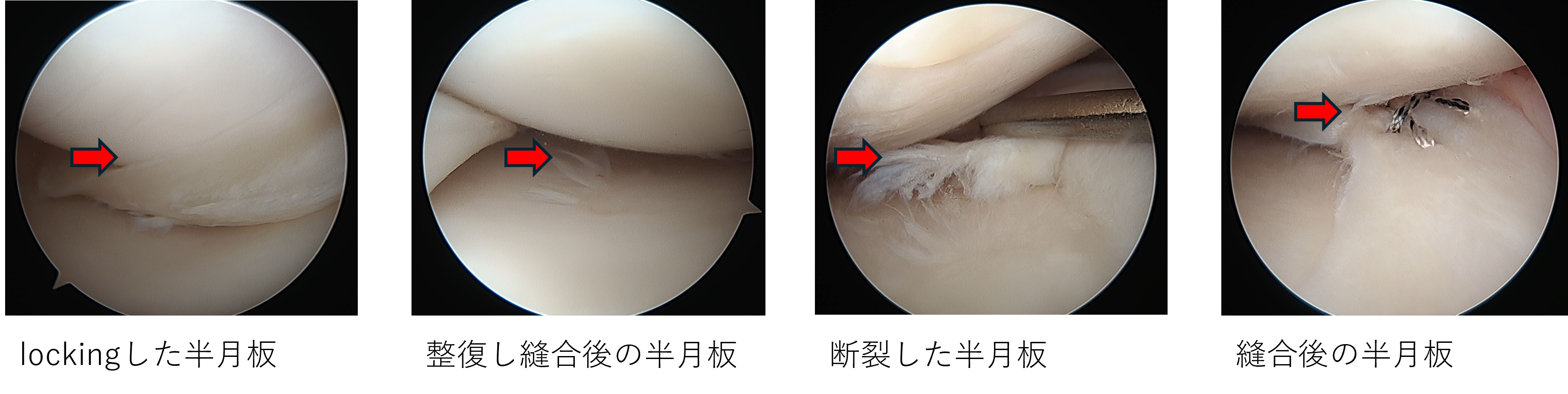
・半月板損傷
スポーツなどにより膝を捻ったり衝撃が加わったりすることで受傷する場合と、加齢により変性断裂を引き起こす場合があります。前十字靭帯損傷に合併することも多くみられます。
半月板損傷により屈伸時に痛みや引っかかり感(catching)が生じたり、損傷した部位が膝に挟まり曲げ伸ばしが出来なくなる(locking)が引き起こされたりします。
損傷の程度や位置、年齢を考慮して半月板切除術、縫合術を施行します。半月板を切除すると二次的な軟骨損傷や変形性膝関節症の急速な進行が起こり得るため、出来る限り縫合を行います。
退院後は外来にてリハビリテーションを継続してまいります。
来院時は遠慮なく手術の希望や手術の目的などを教えていただけると幸いです。
入院期間やリハビリテーションスケジュールなどを個別に調整いたします。
| 前十字靭帯再建術 | 半月板修復術 | 合計 | |
|---|---|---|---|
| 2019年度(※) | 5 | 16 | 25 |
| 2020年度 | 6 | 9 | 15 |
| 2021年度 | 8 | 24 | 32 |
| 2022年度 | 3 | 10 | 13 |
| 2023年度 | 6 | 7 | 13 |
(※2019年度は2019年5月-2020年3月までの統計)
診療科

